摘要 目的:评估单纯化疗在ⅠB-ⅡB宫颈癌根治术后辅助治疗的作用。方法:计算机检索 MEDILINE及WEB of SCIENCE,搜集以ⅠB-ⅡB期宫颈癌根治术后单纯化疗为试验组,术后放疗(包括放疗+化疗)为对照组的研究。语种限英语。 用Review Manager5.3 软件进行 Meta 分析。以患者的生存率、复发率、并发症发生率为观察指标,通过合并相对危险度比(RR)比较术后单纯化疗组与放疗组的 3 年总生存率(OS)及无进展生存率(DFS)、复发率和并发症发生率。结果:共有8项研究 861例患者符合纳入标准。 结果显示,术后单纯化疗组较放疗组:①3 年OS提高(RR=1.31,95%CI:1.14~1.49,P<0.0001), 3 年 DFS 提高(RR=1.35,95%CI:1.01~ 1.81,P =0.04)。②复发率无差异(RR=0.79,95%CI:0.58~1.08,P=0.14);亚组分析:化疗组与单纯放疗组复发率无差异(RR=0.92,95%CI: 0.35~2.40,P=0.86),化疗组与放疗+化疗组复发率无差异(RR=0.82,95%CI:0.56~1.22,P=0.33)。③并发症发生率降低,淋巴水肿(RR=0.40,95%CI:0.24~0.66,P=0.0004),尿道狭窄(RR =0.32,95%CI:0.16~0.63,P=0.001),肠梗阻(RR=0.25,95%CI:0.11~0.57,P=0.0009)。结论: ⅠB-ⅡB期宫颈癌根治术后单纯化疗可提高患者的3年OS和DFS,降低并发症发生率。
关键词:ⅠB-ⅡB宫颈癌;辅助化疗;放疗;Meta分析
宫颈癌是女性群体中第四大常见癌症,主要治疗手段为手术和放疗。目前筛查和治疗方法有很大进展,所有分期患者的5年生存率(OS)可达60%[1],而早期宫颈癌患者约70-90%[2]。但放疗的并发症较多,影响患者的远期生活质量和性功能[3]。在试图提高宫颈癌生存率同时,考虑如何改善患者的生活质量也十分必要。有研究称,化疗的不良反应相对少,且多为短期反应[4, 5]。然迄今早期宫颈癌根治术后单独化疗的研究较少,样本量较小。本研究旨在搜集以 ⅠB-ⅡB期宫颈癌根治术后单纯化疗与放疗(包括放疗+化疗)做对照的临床试验进行 Meta分析,比较术后单纯化疗与放疗的疗效,为临床治疗提供依据。
1.纳入标准
本研究纳入标准如下:①FIGO分期为ⅠB-ⅡB宫颈癌患者,包括根治术后单纯化疗组和术后放疗。 ②所有病例均经病理检查证实为宫颈癌,存在以下病理风险因素1项或多项,即淋巴结转移(LNM)、宫旁浸润(PI)、间质深浸润(DSI)、淋巴脉管间隙浸润(LVSI)或巨块肿瘤(BT,直径>4cm)。③所有患者均为初治宫颈癌患者。④治疗前无手术禁忌证,肝肾功能、血液学、心电图无明显异常。⑤原始文章有明确的随访截尾数据或清晰的生存率曲线。除处理因素以外的其他因素在两组分布均匀,两组基线一致,具有可比性。
2.文献检索
计算机检索MEDLINE和WEB of SCIENCE,主要检索词和组合为uterine cervical cancer、postoperative chemotherapy和radiotherapy。据上述纳入标准筛选文献,并进行资料提取和评价。 提取资料内容包括:①试验的基本情况,两组患者基线情况及疾病情况,包括其年龄、疾病分期、肿瘤病理类型、肿瘤直径大小、浸润深度及淋巴结、宫旁、脉管间隙受累情况。 ②试验设计、干预措施、随访时间、结局测量指标。
数据分析处理与分析用Cochrane 协作网提供的 Reviewmanager5.3版软件[6]完成。异质性检验采用 χ2 检验[7],取α=0.05,即 P <0.05 时,认为有显著性差异。 各研究异质性程度用I2[7]表示,若I2<50%,则研究间效应量满足同质性,选用固定效应模型;若50%<I2≤75%则表示存在异质性,选用随机效应模型;若 I2>75%,不做进一步分析。选用相对危险度(RR)作为效应量, 95%可信区间(95%CI)用于区间估计。
3.结果
本研究纳入8 项试验,包括861例患者[8-15]。 化疗组352 例,对照组509例,均为ⅠB-ⅡB期宫颈癌患者。随机对照试验2项[16, 17],其余均为回顾性研究。 各研究的基本情况,见表1。
表1、纳入研究的基本情况

注:T/C:试验组/对照组,随访时间为中位随访时间
3.1术后化疗组和放疗组生存率比较
2项研究[9, 10]比较术后化疗组与放疗组3年总生存率(OS)和 3 年无进展生存率(DFS),前者60例患者,后者 91例患者。该两项研究间3年OS满足同质性(I2=0%),用固定效应模型。合并数据显示化疗组3年OS较放疗组提高(RR=1.31,95%CI:1.14~1.49,P<0.0001),如图1。该两项研究间3年DFS存在异质性I2=61%),用随机效应模型。合并数据显示化疗组3年DFS较放疗组提高(RR=1.35,95%CI: 1.01~ 1.81,P =0.04),如图2。
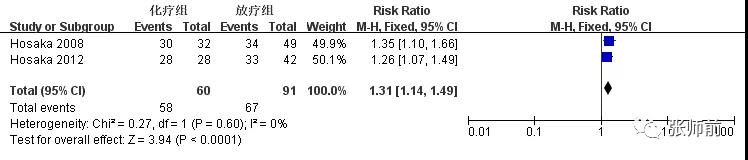
图1、术后化疗组与放疗组3年OS比较
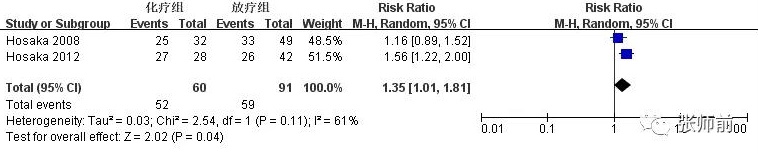
图2、术后化疗组与放疗组3年DFS比较
3.2术后化疗组与放疗组复发率比较
8 项研究比较随访期内术后化疗组与放疗组的复发情况,前者352例患者,后者509例患者。该8项研究间的复发率满足同质性(I2=30%),用固定效应模型。合并数据显示化疗组和放疗组复发率无明显差异(RR=0.79,95%CI: 0.58~1.08,P=0.14),如图3。因放疗组包括术后单纯放疗组和术后放疗+化疗组,将这两个亚组分别与术后化疗组比较分析。5项研究比较随访期内术后化疗组与单纯放疗组的复发情况,前者191例患者,后者225例患者。该5项研究间存在异质性(I2=61%),用随机效应模型。合并数据显示术后化疗组与单纯放疗组复发率无明显差异(RR=0.92,95%CI: 0.35~2.40,P=0.86),如图4。3项研究随访期内术后化疗组与术后放疗+化疗组的复发情况,前者161例患者,后者284例患者。该3项研究间的复发率满足同质性(I2=0%),用固定效应模型。合并数据显示术后化疗组与术后放疗+化疗组复发率无明显差异(RR=0.82,95%CI:0.56~1.22,P=0.33),如图5。
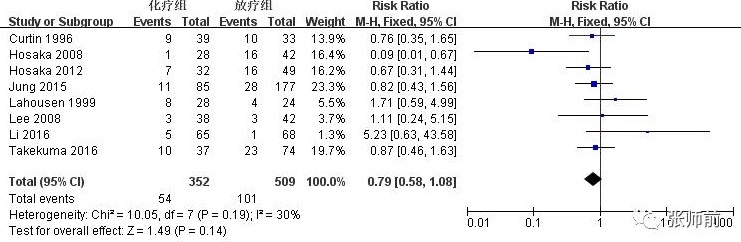
图3、术后化疗组与放疗组复发率比较
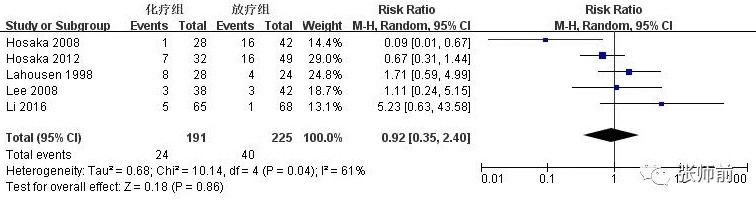
图4、术后化疗组与单纯放疗组复发率比较
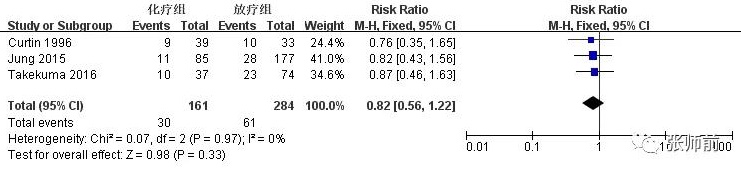
图5、术后化疗组与放疗+化疗组复发率比较
3.3术后化疗组与放疗组并发症发生率比较
4项研究[9-11, 15]比较随访期内术后化疗组与放疗组并发症情况,包括淋巴水肿、尿道狭窄和肠梗阻,前者182例患者,后者342例患者。该3项研究间满足同质性(I2=0%,I2=12%,I2=0%),用固定效应模型。合并数据显示,与术后放疗组相比,化疗组淋巴水肿(RR=0.40,95%CI:0.24~0.66,P=0.0004)、尿道狭窄(RR =0.32,95%CI:0.16~0.63,P=0.001)和肠梗阻(RR=0.25,95%CI:0.11~0.57,P=0.0009)发生率降低,如图6-8。
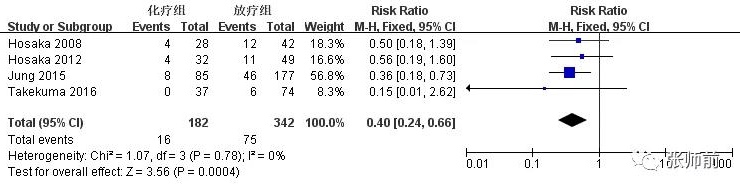
图6、术后化疗组与放疗组淋巴水肿发生率比较
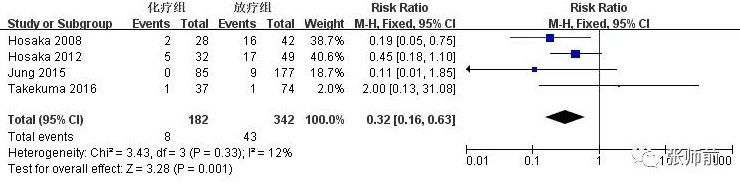
图7、术后化疗组与放疗组尿道狭窄发生率比较
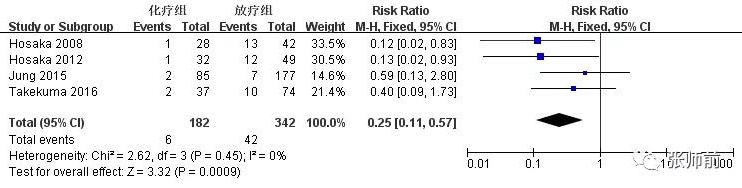
图8、术后化疗组与放疗组肠梗阻发生率比较
4.讨论
宫颈癌根治术后辅助治疗的目的是降低疾病进展和复发风险。Rotman等[18]分析中危宫颈癌患者术后放疗较单纯手术DFS提高,复发率降低。Peters等[19]分析高危宫颈癌患者术后同步放化疗较术后单纯放疗OS、DFS均提高。对于早期宫颈癌患者,NCCN[20]、NCI[21]和ESMO[22]等指南均推荐放疗和同步放化疗为术后补充治疗手段,而术后单纯化疗不在此列。
临床试验结果和指南均支持早期宫颈癌患者术后放疗或同步放化疗,但生存期延长的同时,放疗并发症不可忽视,常见并发症有淋巴水肿、尿道狭窄和肠梗阻[9-11, 15],还包括直肠阴道漏、阴道干涩或狭窄、放射相关的直肠炎或膀胱炎[11]、腹泻和厌食[15]等。Michael等[3]分析发现ⅠB1-ⅡB宫颈癌术后放疗患者在生理、心理和性功能方面均劣于单纯手术组。辅助化疗也存在并发症问题,常见白细胞减少、恶心和呕吐等不良反应,但多为一过性并发症[14]。Shimada等[23]分析1993-2012年患恶性肿瘤并接受化疗或放化疗患者随访20年的数据,发现继发性白细胞减少的累积风险为0.38%。综上,化疗的并发症较化疗少且严重程度小。
本研究纳入8项1996-2016年研究,分析结果显示术后化疗组较放疗组3 年OS和3年DFS提高,且淋巴水肿、尿道狭窄和肠梗阻发生率降低。术后化疗组与放疗组、单纯放疗组和放疗+化疗组相比较复发率无差异,然而RR(分别为0.79,0.92,0.82)均<1,提示术后单纯化疗有复发率降低的趋势。因此,ⅠB-ⅡB期宫颈癌根治术后单纯化疗可改善患者生存率,减少并发症发生率,有降低复发率的趋势。由此可见,ⅠB-ⅡB期宫颈癌根治术后辅助放疗并非必要。
本研究纳入8项研究中仅2项为RCTs,其余均为回顾性研究。生存率研究较少,原始数据报告不全。研究间异质性较大。尽管该研究分析存在局限性,ⅠB-ⅡB宫颈癌根治术后单纯化疗较放疗可提高生存率,降低并发症发生率,提示术后单纯化疗可作为早期宫颈癌术后辅助治疗的代替方案,甚至优于术后放疗。
目前关于ⅠB-ⅡB宫颈癌根治术后单纯化疗的大样本研究缺乏,术后化疗与放疗疗效比较需大样本RCTs进一步研究,并根据风险因素(LNM、PI、DSI、LVSI和BT)分层分析两者疗效以及适宜化疗方案。
参考文献(略)






 2020
2020 