2018年10月17日,美国国立综合癌症网络(NCCN)公布了《2019 NCCN子宫肿瘤临床实践指南(第1版)》。本文对该指南进行简要介绍及解读。
1 主要更新
对于Ⅰ期子宫内膜样腺癌患者术后辅助治疗方式的选择,本指南将以往众多的高危因素减缩为年龄≥60岁、深肌层浸润和淋巴脉管间隙浸润,并根据是否存在以上高危因素进行分流,关于各种辅助治疗的选择均有明确推荐。
另外,各处理细节均有修订。
2 分期
采用第8版美国癌症联合会(AJCC)分期和FIGO 2009分期标准。
2.1 子宫(内膜)癌和癌肉瘤分期 见表1~3。


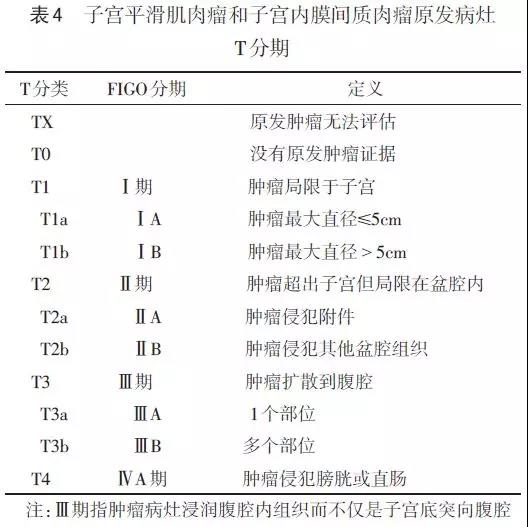
2.2 子宫肉瘤分期 见表4~6。
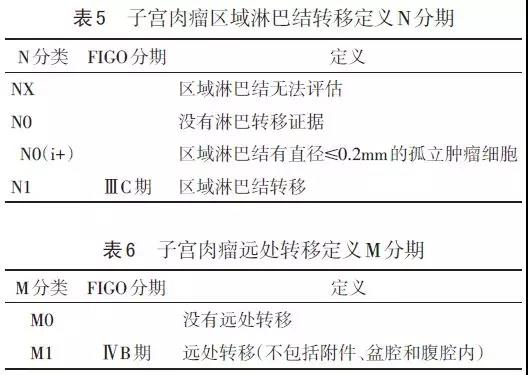

3、治疗
对于子宫肿瘤患者,术前建议进行的辅助检查包括血常规、肝肾功检查、生化检查、内膜活检及影像学检查,有条件者行基因检测。
3.1 子宫内膜样腺癌的治疗
3.1.1 保留生育功能指征和方法 保留生育功能只适用于子宫内膜样腺癌,而子宫内膜浆液性癌、透明细胞癌、癌肉瘤和子宫肉瘤不能保留生育功能。符合下列所有条件才能保留生育功能:(1)分段诊刮标本经病理专家核实,病理类型为子宫内膜样腺癌,G1级。(2)MRI检查(首选)或经阴道超声检查发现病灶局限于子宫内膜。(3)影像学检查未发现可疑的转移病灶。(4)无药物治疗或妊娠的禁忌证。(5)经充分解释,患者了解保留生育功能并非子宫内膜癌的标准治疗方式并在治疗前咨询生殖专家。(6)对合适的患者进行遗传咨询或基因检测。(7)可选择甲地孕酮、醋酸甲羟孕酮和左炔诺孕酮宫内缓释系统治疗。(8)治疗期间每3~6个月经分段诊刮或子宫内膜活检行内膜评估,若子宫内膜癌持续存在6~12个月,则行全子宫+双附件切除+手术分期,术前可考虑行MRI检查;若6个月后病变完全缓解,鼓励患者受孕,孕前持续每6个月进行内膜取样检查;若患者暂无生育计划,予孕激素维持治疗及定期监测。(9)完成生育后或内膜取样发现疾病进展,即行全子宫+双附件切除+手术分期。
3.1.2 不保留生育功能患者的初始治疗 对于子宫内膜癌,治疗前大致可分3种情况:肿瘤局限于子宫体、肿瘤侵犯宫颈和肿瘤扩散到子宫外。
3.1.2.1 肿瘤局限于子宫体 适合手术并不需保留生育功能者,行全子宫+双附件切除+手术分期,术后辅助治疗见下文。若需保留生育功能,可根据上述“保留生育功能指征和方法”选择合适的治疗方案。如果患者不适宜手术治疗,首选外照射放疗和(或)阴道近距离放疗,或对部分患者行化疗或内分泌治疗。
3.1.2.2 怀疑或有肉眼可见宫颈受侵 行宫颈活检或MRI(若既往未做过),若结果阴性,则手术方式与肿瘤局限于子宫体时相同;若检查结果宫颈受侵阳性或宫颈已有肉眼可见的浸润病灶,则适合手术者可选择全子宫双附件或广泛性子宫切除+双附件切除+手术分期,或先行外照射放疗+阴道近距离放疗(A点75~80Gy/按宫旁剂量)(2B级证据)后再行全子宫+双附件切除+手术分期;不适宜立即手术者则可先行外照射放疗+阴道近距离放疗±全身治疗,放疗后适合手术者再行手术治疗;不适宜立即手术者也先行全身治疗(支持全身治疗的证据质量等级为2B),治疗后患者可耐受手术时再行手术治疗。若仍不适合手术,则行外照射放疗+阴道近距离放疗。
3.1.2.3 怀疑肿瘤扩散到子宫外 行CA125检查,有临床需要者同时行相应的影像学检查(若既往未做过),若患者适合手术且没有子宫外病变的证据,则手术方式与肿瘤局限于子宫体时相同;若病变已超出了子宫但局限于盆腹腔内时,行子宫+双附件切除+手术分期+减瘤术,手术目标是尽可能达到没有肉眼可测量病灶;也可考虑新辅助化疗后再手术;若患者适合手术,且出现远处转移病变,可行全身治疗和(或)外照射放疗和(或)激素治疗,也可考虑姑息性子宫+双附件切除术。不适合手术者可行外照射放疗±阴道近距离放疗±全身治疗,也可单纯全身治疗后再次评估是否可以手术治疗,或者根据治疗效果选择放疗。
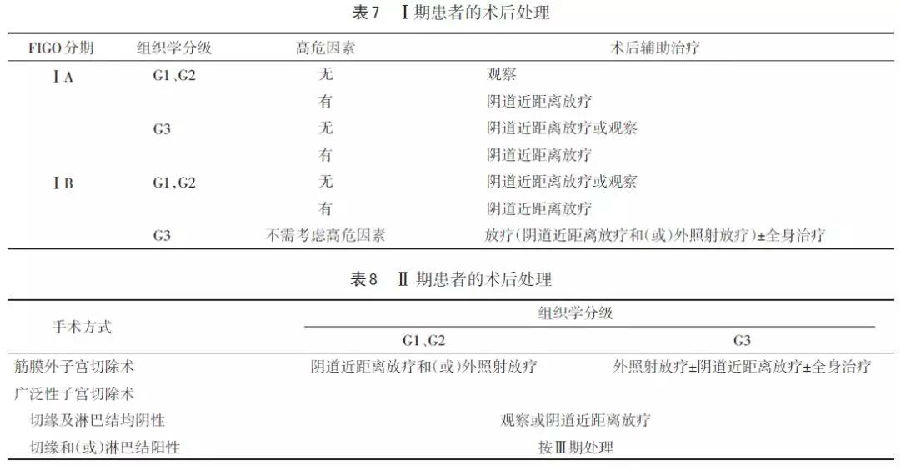
3.1.3 完成初始手术分期后的后续治疗 Ⅰ期患者的术后治疗需结合患者有无高危因素、浸润肌层深度和组织学分级。高危因素包括:年龄≥60岁、深肌层浸润和(或)淋巴脉管间隙浸润(见表7)。补充治疗以放疗为主,阴道顶端愈合后尽早开始放疗,最好不超过术后12周。若存在1个高危因素,可考虑术后辅助阴道近距离放疗;若存在2个高危因素,则强烈推荐行阴道近距离放疗;若同时存在年龄≥60岁、深肌层浸润和淋巴脉管间隙浸润,则推荐术后行外照射放疗±全身治疗。
Ⅱ期患者的术后处理需结合手术方式和组织分化,见表8。

Ⅲ、Ⅳ期患者分期手术后的处理,只需按分期不需考虑组织分化程度(表9)。
3.1.4 不全手术分期后的治疗 不全手术分期指手术范围不足并可能存在高危因素,如深肌层浸润或宫颈侵犯等。处理方法如下:(1)ⅠA期、G1~2级、肌层浸润小于50%、无淋巴脉管间隙浸润和肿瘤直径小于2cm者,术后可观察。(2)ⅠA期/G1~2级(淋巴脉管间隙浸润或肿瘤直径≥2cm)、ⅠA期/G3级、ⅠB及Ⅱ期者,可选择先行影像学检查,若影像学检查结果阴性,则按照完全手术分期后相应方案治疗;若影像学检查结果为可疑或阳性,则对合适的患者进行再次手术分期或对转移病灶进行病理学确诊;也可直接选择再次手术分期,术后辅助治疗方案选择与上述的完全手术分期后相同。
3.1.5 初始治疗结束后的随访 前2~3年每3~6个月随访1次,以后每6~12个月随访1次;随访内容包括:关于可能的复发症状、生活方式、肥胖、运动、戒烟、营养咨询、性健康、阴道扩张器及阴道润滑剂使用的健康宣教;若初治时CA125升高则随访时复查;有临床指征行影像学检查。因为对于Ⅰ期患者来说,无症状阴道复发率只有2.6%,术后无症状患者不推荐行阴道细胞学检查。
3.1.6 复发的治疗 Ⅰ期和Ⅱ期患者术后复发率约15%,其中50%~70%反复有症状。大多数复发发生在治疗后3年内。局限于阴道或盆腔的复发经过治疗后仍有较好的效果。孤立的阴道复发经放疗后5年生存率达50%~70%;超出阴道或盆腔淋巴结复发则预后较差。复发后的治疗与复发位置、既往是否接受过放疗相关。
3.1.6.1 影像学检查证实没有远处转移的局部复发 (1)复发位置既往未接受过放疗者:可选择外照射放疗±阴道近距离放疗或手术探查+切除±术中放疗。手术后发现病灶局限于阴道,可行外照射放疗±阴道近距离放疗±全身治疗;手术后发现病灶超出阴道,到达盆腔淋巴结者可行外照射放疗±阴道近距离放疗±全身治疗,若到达腹主动脉旁或髂总淋巴结者行外照射放疗±全身治疗。复发到达上腹部,残留病灶较小时可选择全身治疗±外照射放疗,巨大复发灶按如下播散性病灶处理。(2)复发位置既往接受过放疗者:若原来仅接受过阴道近距离放疗,其处理方法与复发位置既往未接受过放疗者相同。若原来接受过盆腔外照射放疗,考虑手术探查+切除±术中放疗和(或)全身治疗±姑息性放疗 (支持术中放疗的证据等级均为3级)。
3.1.6.2 孤立转移灶 (1)考虑手术切除和(或)外照射放疗或消融治疗。(2)考虑全身治疗(证据等级为2B级)。对于不能切除的病灶或再次复发者,按如下播散性病灶处理。
3.1.6.3 播散性病灶 (1)低级别或无症状或雌激素受体(ER)/孕激素受体(PR)阳性者可行激素治疗,继续进展时则行全身治疗,治疗后再进展则支持治疗。(2)有症状或G2~3级或巨块病灶时行全身治疗±姑息性外照射放疗,再进展则支持治疗。
3.1.7 全身化疗和激素治疗(强烈鼓励患者参加临床试验) 全身治疗包括激素治疗和化疗,主要用于复发、转移或高危患者。激素治疗推荐用药包括醋酸甲羟孕酮/他莫昔芬(两者可交替使用)、醋酸甲地孕酮/他莫昔芬(两者可交替使用)、孕激素类(醋酸甲羟孕酮、醋酸甲地孕酮及左炔诺孕酮)、芳香化酶抑制剂、他莫昔芬及氟维司群,仅适用于分化好、雌激素/孕激素受体阳性的子宫内膜样腺癌,尤其是肿瘤病灶较小且生长缓慢的患者。若患者能耐受,推荐多药联合化疗方案。首选的化疗方案是卡铂/紫杉醇及卡铂/紫杉醇/曲妥珠单抗,后者适用于HER-2阳性的子宫浆液性腺癌,其他推荐的化疗方案及药物如下:(1)卡铂/多西他赛,顺铂/多柔比星,顺铂/多柔比星/紫杉醇(因为毒性较大未被广泛使用),卡铂/紫杉醇/贝伐珠单抗(仅用于晚期及复发病例),异环磷酰胺/紫杉醇(用于癌肉瘤,1类证据),顺铂/异环磷酰胺(用于癌肉瘤),依维莫司/来曲唑(用于内膜样腺癌)。(2)单药如顺铂、卡铂、多柔比星、脂质体多柔比星、紫杉醇、白蛋白紫杉醇、拓扑替康、贝伐珠单抗、替西罗莫司、多烯紫杉醇(2B级证据)、异环磷酰胺(用于癌肉瘤)及帕姆单抗(适用于存在MSI-H/dMMR的肿瘤)等。
3.2 高危组织类型子宫内膜癌的治疗(浆液性癌、透明细胞癌、未分化/去分化癌、癌肉瘤) 初始治疗前行CA125检查,有临床指征时行影像学检查,对于适宜手术者,行全子宫双附件切除术+手术分期,有大块病灶者考虑行最大限度减瘤术。术后如为ⅠA期首选全身治疗+阴道近距离放疗,或外照射放疗±阴道近距离放疗(2B级证据),或对于某些仅限于黏膜层的病灶行阴道近距离放疗,或可观察(仅适用于全子宫切除标本没有肿瘤残留的浆液性腺癌及透明细胞癌患者);如为ⅠB~Ⅳ期,则行全身治疗±外照射放疗±阴道近距离放疗。若不适宜手术,可先行外照射放疗±阴道近距离放疗±全身治疗,术后再次评估是否适合手术,或先单纯全身治疗后再次评估是否可以手术治疗,或者根据治疗效果选择放疗。
3.3 影像学检查项目选择原则 除非有禁忌证,指南中提及的MRI及CT均为增强检查,但胸部CT不要求增强。需重视MRI评估局部病灶。PET-CT可了解全身转移情况。
3.3.1 初始评估 (1)非保留生育功能:建议行胸部X线检查,若结果异常,可行胸部CT平扫。可行盆腔MRI检查以明确肿瘤的原发灶(宫颈管或子宫内膜)及评估病变的局部转移范围。对于高级别肿瘤,可行胸部、腹部、盆腔CT检查以了解有无远处转移。对于全子宫切除术后意外发现的子宫内膜癌或存在高危因素的不全分期患者,可考虑行胸部、腹部、盆腔CT以评估转移情况。对于可疑转移的患者,推荐全身PET-CT检查。对于有转移患者需根据症状等临床表现,选择其他影像学检查。(2)保留生育功能:建议行胸部X线检查,若结果异常,可行胸部CT平扫。首选盆腔MRI检查以排除肌层浸润及了解病变的局部扩散范围,若不适合行MRI检查,可行经阴道超声检查盆腔。对于可疑转移的患者,推荐全身PET-CT检查。对于有转移患者需根据症状等临床表现,选择其他影像学检查。
3.3.2 随访及监测 (1)非保留生育功能:肿瘤转移患者需根据症状等临床表现选择影像学检查。对Ⅲ~Ⅳ期患者前3年可每6个月行胸部、腹部、盆腔CT检查,第4~5年可间隔6~12个月行上述检查。对于可疑转移的患者,推荐全身PET-CT检查。(2)保留生育功能:对于药物治疗无效、子宫内膜癌持续6个月者,可考虑复查盆腔MRI。对于肿瘤转移患者需根据症状等临床表现,选择其他影像学检查。
3.4 子宫内膜癌的手术分期原则 (1)评估腹膜、横膈膜及浆膜层有无病灶,在任何可疑部位取活检以排除子宫外病变。(2)仍推荐取腹水细胞学并单独报告。(3)全子宫+双附件切除术和淋巴结评估是病灶局限于子宫者的最基本手术方式,某些有转移患者也可行全子宫双附件切除。(4)手术可经腹、经阴道或腹腔镜或机器人进行,需完整取出子宫,避免用碎宫器和分块取出子宫。微创手术手术并发症较少、恢复快。(5)淋巴结评估包括盆腔±腹主动脉旁淋巴结,病变局限于子宫者,淋巴结切除术也是分期手术的重要部分。淋巴结切除可以判断预后,为后续治疗提供依据。(6)切除可疑或增大的淋巴结排除转移非常重要。(7)深肌层浸润、高级别癌、浆液性腺癌、透明细胞腺癌和癌肉瘤需切除腹主动脉旁淋巴结并达肾血管水平。(8)某些患者可考虑前哨淋巴结活检(前哨淋巴结活检应用原则请参阅原文)。(9)某些患者可能不适合行淋巴结切除术。(10)浆液性癌、透明细胞癌和癌肉瘤需大网膜活检。
3.5 子宫肉瘤的处理
3.5.1 术前处理及治疗方式 治疗前大致可把子宫肉瘤分为经全子宫或次全子宫±双附件切除术后确诊的肿瘤及经活检或肌瘤剔除术后确诊的肿瘤两种情况。
3.5.1.1 经全子宫或次全子宫±双附件切除术后确诊的肉瘤 首先病理专家会诊,行影像学检查和ER、PR检测。若曾行碎瘤术或存在残留宫颈,则考虑再次手术切除;若残留输卵管或卵巢,也考虑再次手术切除,尤其是对于低级别子宫内膜间质肉瘤或ER阳性的患者。术后根据肿瘤的组织学类型及分级做相应的处理。
3.5.1.2 经活检或肌瘤剔除术后确诊及任何方法确诊的肉瘤 首先病理专家会诊,行影像学检查和ER、PR检测。若病变局限于子宫,则行全子宫±双附件切除术,术中注意完整切除子宫,避免弄碎。根据术中探查病灶是否超出子宫,个体化选择手术切除范围,术后根据肿瘤的组织学类型及分期做相应的处理;若已知或可疑有子宫外病变,可根据患者的症状、病变的范围及可切除性选择是否手术,若可切除则行全子宫±双附件切除术+转移病变切除,术后处理同下述;若不能切除,则根据肿瘤的组织学类型及分期做相应的处理;若患者不适宜手术治疗,则行盆腔外照射放疗±阴道后装放疗和(或)全身治疗。
3.5.2 术后补充治疗
3.5.2.1 低级别子宫内膜间质肉瘤(ESS) Ⅰ期可首选双附件切除或观察(特别是绝经后和已切除双附件患者);Ⅱ、Ⅲ和ⅣA期行去雌激素治疗±外照射放疗(放疗的证据等级为2B级);ⅣB期行去雌激素治疗±姑息性外照射放疗。
3.5.2.2 高级别子宫内膜间质肉瘤、未分化子宫肉瘤(UUS)或子宫平滑肌肉瘤(uLMS) Ⅰ期可选择观察或考虑全身治疗(2B级证据);Ⅱ和Ⅲ期可选择考虑全身治疗和(或)考虑外照射放疗;ⅣA期行全身治疗和(或)外照射放疗;ⅣB期行全身治疗±姑息性外照射放疗。
对于部分Ⅲ期及ⅣA期患者,若手术完整切除病灶且术后影像学检查未发现病灶,术后可以选择观察。
3.5.3 术后随访 前2~3年每3~4个月随访1次,以后每6~12个月随访1次;选择性影像学检查并且进行健康宣教。
3.5.4 复发的治疗
3.5.4.1 经影像学检查排除远处转移的阴道或盆腔局部复发 既往未接受放疗者,可选择:(1)手术探查+病灶切除±术中放疗(术中放疗的证据等级为3级)及考虑术前外照射放疗±全身治疗。术中有残留病灶者,术后可考虑外照射放疗±阴道近距离放疗±全身治疗。(2)外照射放疗±阴道近距离放疗±全身治疗。
既往曾接受放疗者,可选择:手术探查+病灶切除±术中放疗(证据等级为3级)±全身治疗,或全身治疗,或选择性再次外照射放疗和(或)阴道近距离放疗。
3.5.4.2 孤立转移灶 转移灶可切除者手术切除或其他局部消融治疗,术后可考虑全身治疗或术后外照射放疗,对于部分完整切除病灶,且术后影像学检查未发现病灶者术后可选择观察;转移灶不可切除者行全身治疗(治疗后缓解可考虑手术)和(或)局部治疗(外照射放疗或局部消融治疗)。
3.5.4.3 播散性转移 全身治疗±姑息性外照射放疗或支持治疗。
3.5.5 全身化疗和激素治疗 强烈推荐子宫肉瘤患者入组参与临床试验。具体的全身治疗方案见表10。
3.5.6 影像学检查项目选择原则
3.5.6.1 初始治疗 推荐行胸部、腹部、盆腔CT检查。对于全子宫切除术后意外发现的子宫肉瘤或子宫/附件不完全切除术(如筋膜内全子宫切除术、肌瘤剔除术、可能的肿瘤破裂、腹腔内碎瘤术)后,应行胸部、腹部、盆腔CT或腹部、盆腔MRI及胸部CT平扫以了解有无转移病变。对于不全手术后或子宫/附件未切除者,建议行盆腔MRI检查以明确肿瘤局部扩散范围或有无残留病变。
检查结果不明确者可行全身PET-CT检查。对于肿瘤转移患者需根据症状等临床表现,选择其他影像学检查。
3.5.6.2 随访及监测 前3年内每3~6个月行胸部、腹部、盆腔CT检查,第4~5年起每6~12个月检查1次,第6年起根据肿瘤细胞分级及初始分期,每1~2年检查1次,连续5年。若怀疑转移,可行全身PET-CT检查。对于肿瘤转移患者需根据症状等临床表现,选择影像学检查。
4 讨论
2019版更新内容不多,主要是推荐Ⅰ期患者术后的补充治疗可按高危因素来选择;“若存在1个高危因素,可考虑术后辅助阴道近距离放疗;若存在2个高危因素,则强烈推荐行阴道近距离放疗;若同时存在年龄≥60岁、深肌层浸润和淋巴脉管间隙浸润,则推荐术后行外照射放疗±全身治疗”。这个推荐化繁为简,容易记忆。但在做具体临床决策时,仍建议参考表7的推荐。
靶向治疗是目前肿瘤治疗的热点,本指南在子宫内膜癌中推荐了赫赛丁、依维莫司、帕姆单抗;子宫肉瘤中推荐了olaratumab、曲贝替定、帕唑帕尼等。
NCCN指南中子宫肉瘤部分比较简单,不及FIGO指南全面、详细,建议参考本刊同期刊登的“《FIGO 2018癌症报告》——子宫肉瘤诊治指南解读”。
相关热点争议和讨论请查阅发表于本刊的2018指南解读。(参考文献略)






 2020
2020 